Refluxkrankheit
Gutartige Funktionsstörungen der Speiseröhre und des Magens gehören zu den häufigsten Erkrankungen des Magen-Darm-Traktes. Sie äußern sich in spezifischen Symptomen wie Sodbrennen, Schluckstörungen, Schmerzen und Husten und können die Lebensqualität wesentlich beeinflussen. Zu den typischen Erkrankungen gehören die Refluxkrankheit mit dem Hauptsymptom Sodbrennen und dem sog. Barrettösophagus, der stille Reflux, Schluckstörungen (Dysphagie) sowie seltene Speiseröhrenerkrankungen wie die Achalasie oder Ausstülpungen der Speiseröhre (Divertikel). Die Behandlung dieser Erkrankungen bedarf einer sorgfältigen Anamnese, einer individuellen Diagnostik sowie einer patientenorientierten Therapie, die z.B. in der Spezialsprechstunde für funktionelle Störungen der Speiseröhre und des Magens im Universitätsklinikum Köln (AöR) durchgeführt wird.
Gastroösophageale Refluxerkrankung GERD
Die Refluxkrankheit (Gastroösophageale Refluxerkrankung GERD) mit dem Hauptsymptom Sodbrennen betrifft schätzungsweise 10% der deutschen Bevölkerung. Die Mehrzahl der Patienten können durch konservative Maßnahmen und die medikamentöse Therapie mit Protonenpumpenhemmern gut und ausreichend behandelt werden. Bei einer Gruppe von Patienten ist diese Therapie jedoch nicht ausreichend. In diesem Fall kann eine chirurgische Therapie sinnvoll sein. Zur genauen Evaluation der Beschwerden (insbesondere Sodbrennen) kann bei diesen Patienten eine ausgiebige funktionelle Diagnostik angeboten werden:
Hierzu zählen die präoperative Endoskopie, die High- Resolution Manometrie sowie die 24h- pH Metrie mit Impedanzmessung und die Röntgendarstellung des Ösophagus. In einer Spezialsprechstunde wird diese Diagnostik mit ausführlicher Anamnese zur gezielten OP-Planung durchgeführt, um eine patientenorientierte Therapie gewährleisten zu können. Auch bei Patienten mit Beschwerden nach erfolgter Antirefluxoperation ist diese Planung sehr wichtig, um eine mögliche Revisionsoperation zu planen.
Ein besonderer Fall stellt der stille Reflux dar. Hier ist die Abklärung aufgrund der oft atypischen Symptome mit multifaktoriellen Ursachen schwierig. Mit der laryngopharyngealen 24h-pH Metrie („Restech“) steht z.B. in der Uniklinik Köln ein besonderes diagnostisches Mittel zur Verfügung, dies weiter abzuklären.
Diagnostik
Das ausführliche Erstgespräch mit den Patienten ist entscheidend bei der Diagnosefindung. Neben typischen Symptomen wie Sodbrennen, Brustschmerzen, Aufstoßen (Regurgitation) und Schluckstörungen können auch atypische Symptome wie Husten, Heiserkeit und Räuspern auf die gastroösophageale Refluxkrankheit hindeuten. Zur Validierung der Befunde werden zudem typische Symptombögen ausgefüllt. Auch die Lebensqualität ist entscheidend für die optimale Therapieplanung und wird ebenfalls anhand validierter Bögen aufgenommen.
Datenerfassungsbogen Refluxkrankheit
Mit der Endoskopie wird die Präsenz der Speiseröhrenentzündung (Ösophagitis) nachgewiesen und die Einteilung in die verschiedenen Schweregrade vorgenommen. Mit der Endoskopie lassen sich auch Komplikationen wie Ulzerationen, Geschwüre und der Barrett-Ösophagus identifizieren. Selbstverständlich gehört eine endoskopische Inspektion des oberen Gastrointestinaltraktes unbedingt zur Komplettierung der Befunde zum Ausschluss von bösartigen Erkrankungen der Speiseröhre, insbesondere beim Auftreten von Alarmsymptomen wie Schmerzen, Schluckstörungen (Dysphagie) und/oder Blutungen.
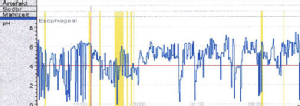
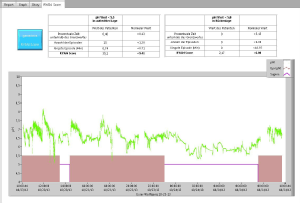
Die Langzeit-pH-Metrie der Speiseröhre gilt als Standarduntersuchung für den quantitativen Nachweis der Säurebelastung in der Speiseröhre. Sie wird deshalb weltweit als wesentliche Untersuchung zum Nachweis einer gastro-ösophagealen Refluxkrankheit angewendet. In Kombination mit der Impedanzmessung kann auch nicht saurer Reflux nachgewiesen werden.
Die laryngopharyngeale 24h-pH Metrie (ResTech) ist eine spezielle Untersuchung zur Säurebestimmung im Rachenraum. Dies ist möglich, da sowohl im flüssigen Milieu als auch in der Gasphase der Säuregehalt bestimmt wird. Insbesondere bei Patienten mit stillem Reflux, also unerklärter Heiserkeit und Husten, kann eine Restech Untersuchung sinnvoll sein.
Der Nachweis von galligem Reflux mit seinen nicht sauren Bestandteilen ist pH-metrisch nicht möglich und sollte mit der 24h-Bilirubin-Messung (Bilitec) erfolgen. Da die übergroße Mehrzahl der Patienten mit gastro-ösophagealer Refluxkrankheit aber ein Säurerefluxproblem haben, besitzt nach wie vor die 24h-pH Metrie der distalen Speiseröhre in der klinischen Routine einen essentiellen Stellenwert in der Diagnostik dieser Erkrankung.
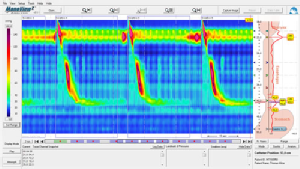
Für die Diagnostik der Speiseröhrenaktivität ist die Manometrie der Speiseröhre essentiell. Sie kann sowohl den unteren Schließmuskel sowie die peristaltische Koordination und Kraft der tubulären Speiseröhre darstellen. Eine ganz wesentliche Rolle spielt die Ösophagus-Manometrie bei der Abklärung von Schluckstörungen zur differentialdiagnostischen Beurteilung von spastischen Motilitätsstörungen. Die Manometrie wird standardmäßig als High-Resolution Manometrie durchgeführt, so dass in kürzester Zeit (ca. 10 Minuten) die gesamte Speiseröhrenaktivität beurteilt werden kann.
Die Röntgenuntersuchung, insbesondere der klassische Barium-Breischluck, ist in der Diagnose der Refluxkrankheit nicht entscheidend, wohl aber bei der präoperativen Planung und zum Ausschluss von anatomischen Auffälligkeiten. Eine besondere Rolle spielt hier auch die dynamische Beurteilung des Schluckaktes unter Röntgenkontrolle. Diese geschieht dann häufig mit Flüssigkeit, also Gastrographin, und mit festen Nahrungsbestandteilen, wie zum Beispiel einem Barium-Burger oder einem Barium-Sandwich. Hierdurch kann insbesondere bei Schluckstörungen eine Differentialanalyse des Schluckaktes vorgenommen werden.
Therapie
Neben der klassischen Fundoplikatio nach Nissen / DeMeester oder der Hemifundoplikatio nach Toupet werden auch neuere und weniger invasive Operationen wie die Implantation eines Antirefluxmagnetbandes (LINX®) oder die Implantation eines Schrittmachers (EndoStim) in einigen wenigen Zentren in Deutschland wie z.B. in der Uniklinik Köln regelmäßig durchgeführt. Die Wahl des Therapieverfahrens wird individuell auf den Patienten angepasst.
Fundoplikatio
Die Fundoplikatio nach Nissen / DeMeester gehört zu den Standardverfahren der Antirefluxtherapie mit guten Langzeitergebnissen von 90% Symptomverbesserung auch nach 5 und 10 Jahren. Der Eingriff wird minimal-invasiv als sogenannte Schlüsselloch-Technik durchgeführt. In einem ersten Schritt wird der Zwerchfellbruch wieder vernäht und in einem zweiten Schritt wird aus Magenanteilen eine Manschette gebildet, die um den unteren Teil der Speiseröhre gelegt wird. Auf diese Weise wird eine Verminderung des Rückflusses von saurem Mageninhalt in die Speiseröhre (Reflux) erzielt. Der physiologische Transport von Flüssigkeit und Speisen von der Speiseröhre in den Magen ist jedoch weiterhin problemlos möglich.
Bei der Fundoplikatio nach Toupet wird die Schlinge aus dem Magenfundus nicht komplett um die Speiseröhre herumgeführt (270°-Manschette). Die Fixierung erfolgt hierbei mit Zwerchfellnähten (Gastropexie) und an der vorderen Wand der Speiseröhre. Diese Operationstechnik wird angewendet, wenn zusätzlich Bewegungsstörungen (Motilitätsstörungen) der Speiseröhre bestehen.
LINX-Device®
Das LINX®-Reflux-System versucht, den durch einen insuffizienten Schluss des unteren Ösophagussphinkters bedingten, gastroösophagealen Reflux zu stabilisieren. Mit Hilfe eines minimal-invasiv implantierten kleinen Rings aus miteinander verbundenen Titankugeln mit magnetischer Anziehungskraft verhindert das System das Öffnen des unteren Speiseröhrenschließmuskels bei Druck aus dem Magen und vermeidet auf diese Weise den Rückfluss von Nahrung aus dem Magen in die Speiseröhre. Der Schluckakt wird durch das flexible Magnetband nicht beeinflusst. Bedingt durch den fortgeleiteten Druck im Verlauf eines Schluckaktes kommt es zum Auseinanderweichen der einzelnen Titankugeln untereinander. Der kurzzeitige Verlust der magnetischen Anziehungskraft der Magnetkugeln ermöglicht die Passage von Flüssigkeit und Speisen in den Magen. Nach dem Schlucken schließt der untere Schließmuskel durch die magnetische Anziehungskraft sofort wieder und bildet somit eine natürliche Reflux-Barriere. Das LINX®-Magnetband wird in einer etwa einstündigen minimal-invasiven Operation über den Bauch eingebracht und um den unteren Anteil der Speiseröhre, knapp oberhalb des Magens, geschlungen und verschlossen. Die Vorteile dieses Verfahrens liegen insbesondere in der kurzen Operationszeit und einem zumeist nur zweitägigen stationären Aufenthalt. Essen und Trinken sind schon kurz nach der Operation wieder möglich.
EndoStim®
Hierbei handelt es sich um eine alternative Therapieoption in der Behandlung von Patienten mit schwerer Refluxkrankheit (GERD). Das laparoskopisch (minimal-invasiv) implantierte Stimulationssystem besteht aus einem programmierbarem Impulsgenerator, sowie einer Elektrode, die schwache elektrische Impulse an den unteren Ösophagussphinkter (LES) sendet. Ein dazu gehöriges Programmiergerät im Taschenformat ermöglicht die drahtlose Programmierung von außen und kann jederzeit von Ihrem Arzt bedarfsweise an sich verändernde Lebensbedingungen angepasst werden. Das EndoStim® ermöglicht auf diese Weise eine adäquate und nachhaltige Verbesserung von Refluxbeschwerden.
Informationen für Patienten
Was erwartet die Patienten im Gastrointestinalen Funktionslabor der Uniklinik Köln?
Als Patient oder Patientin können Sie über Ihren Arzt oder auch direkt einen Termin für die Spezialsprechstunde vereinbaren. Hierzu benötigen Sie eine Überweisung Ihres Arztes. Idealerweise bringen Sie Ihre Vorbefunde, eine Übersicht Ihrer Vorerkrankungen und ggf. Operationen sowie eine Medikamentenliste zum Termin mit. Wenn Ihnen das möglich ist, bringen Sie den ausgefüllten Fragebogen mit zum Termin.
Es werden dann die weiteren notwendigen Untersuchungen besprochen und Termine für die ambulante Durchführung vereinbart. Nach der Auswertung Ihrer Befunde werden in einem zweiten Sprechstundentermin Therapiemöglichkeiten mit Ihnen erörtert und ggf. eine operative Behandlung festgelegt. Hierzu benötigen Sie dann eine Einweisung Ihres Arztes.
Nach dem Eingriff werden wird in Absprache mit Ihrem Arzt die OP-Nachsorge koordiniert.
Behandlungsablauf
- Erstvorstellung des Patienten in der Spezialsprechstunde
- 2 Tage: Ambulante Durchführung der Diagnostik
- Evaluation der Befunde
- Abschließendes Gespräch in Spezialsprechstunde zur Festlegung der Therapie
- ggf. operative Planung
- Stationäre Aufnahme zur Operation
- Ambulante Nachsorge in Spezialsprechstunde
(Quelle: Klinik und Poliklinik für Allgemein-, Viszeral-, Tumor- und Transplantationschirurgie der Uniklinik Köln)
Barrett-Oesophagus
Der Barrett-Ösophagus entsteht zumeist durch eine Entzündung der unteren Speiseröhre (Reflux-Ösophagitis) als Folge einer Refluxerkrankung. Dabei handelt es sich um eine Umwandlung des normalen Plattenepithels der Speiseröhre hin zu einem Drüsenepithel. Dies entsteht bei der Abheilung von Defekten, die durch die Refluxösophagitis entstanden sind. An den Rändern dieser umgebauten Zone können nun wiederum weitere Defekte entstehen, die schlimmstenfalls zu einer Verengung (Stenose) der Speiseröhre führen. Außerdem besteht beim Vorliegen eines Barrett-Ösophagus ein erhöhtes Risiko der Entstehung eines Adenokarzinoms
Etwa 10% aller Patienten mit einer Entzündung der unteren Speiseröhre infolge der Refluxerkrankung entwickeln einen Barrett-Ösophagus. Ist die Speiseröhre über einen längeren Zeitraum hinweg der Magensäure ausgesetzt, kann es zu typischen Veränderungen der Schleimhaut des Ösophagus kommen. Diese werden nach dem britischen Chirurgen Norman Barrett [1903-1979] als Barrett-Ösophagus bezeichnet.
Das Risiko für die Entwicklung eines Barrett-Ösophagus ist bei lang andauerndem Reflux erhöht. Dabei erfolgt die Umwandlung der Schleimhaut in einen Barrett-Ösophagus ohne charakteristische Beschwerden. Symptome können Sodbrennen und Schmerzen im Brustbereich sein.
Die Diagnose des Barrett-Ösophagus kann nur durch eine Spiegelung der Speiseröhre (Endoskopie) erfolgen. Hierbei wird auch eine Gewebeprobe (Biopsie) entnommen, die die definitive Diagnose eines Barett-Ösophagus ermöglicht. Eine regelmäßige endoskopische Kontrolle ist unumgänglich, da sich bei einem kleinen Teil der Patienten ein sogenanntes Barett-Karzinom, d.h. Speiseröhrenkrebs, entwickeln kann.
Obwohl viele Umweltfaktoren bereits bekannt sind, die zur Entwicklung eines Barrett-Ösophagus führen, sind die biologischen bzw. genetischen Faktoren unbekannt. Zum Beispiel ist noch immer ungeklärt, weshalb einige Personen an einem Barrett-Ösophagus erkranken und andere nicht, obwohl sie jeweils den gleichen Umweltfaktoren bzw. einem gleich starkem Reflux ausgesetzt sind.
Das Ziel des Barrett-Konsortiums liegt in der Aufklärung der zellbiologischen Ursachen des Barrett-Ösophagus. Die Aufklärung der krankheitsrelevanten Vorgänge könnte zur Entwicklung kausal wirkender Medikamente führen. Darüber hinaus könnten Biomarker entwickelt werden, die eine bessere Prävention für Risikopersonen und Prognose für Betroffene zulassen. Der entscheidende Schritt bei der Aufklärung der zellbiologischen Ursachen liegt in der Identifikation der genetischen Risikovarianten.
Detektierte Risikogene sind die Voraussetzung, um die Barrett-relevanten zellbiologischen Veränderungen zu identifizieren.
Aus den Forschungsdaten könnten sich zukünftig neue Ansätze für die Diagnostik und Behandlung des Barrett-Ösophagus ergeben.
Weitere Informationen erhalten Sie unter:
Sonstige Erkrankungen der Speiseröhre:
- Eosinophile Ösophagitis
- Achalasie
 SELBSTHILFEGRUPPE
SELBSTHILFEGRUPPE